Se você tem diabetes tipo 1 ou tipo 2 e está usando insulina, é possível que tenha dúvidas sobre como aplicar, onde armazenar, quais os tipos de insulina, como e quando monitorar a glicemia, quais os valores adequados para sua glicemia, entre outras. Este artigo tenta sanar estas e outras dúvidas.
Não deixe de ler o texto sobre o Diabetes Mellitus em que explico sobre a doença, como tratar e os objetivos do tratamento.
*Prefere assistir? O conteúdo deste artigo também está disponível no vídeo abaixo.
Vídeo: Aprenda como APLICAR INSULINA corretamente e controlar o DIABETES

O que é a insulina?
A insulina é um hormônio produzido naturalmente pelo pâncreas e que serve para facilitar a entrada do açúcar nas células do corpo. No passado se usava insulina de origem animal, mas atualmente as insulinas vendidas nas farmácias são produzidas em laboratórios a partir de bactérias. A concentração padrão das insulinas disponíveis no mercado é de 100 unidades de insulina para cada mL. Porém existem insulinas em concentrações maiores, de até 300 unidades para cada mL. Elas são necessárias para pacientes com resistência à insulina severa.
Tipos de insulina
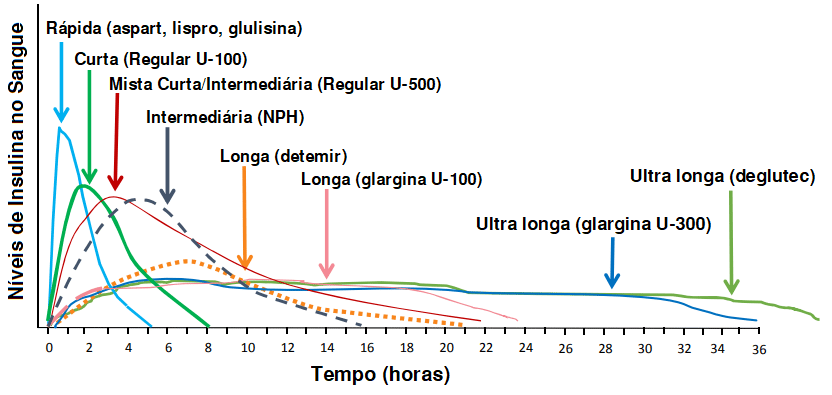
Existem diversos tipos de insulina e elas são classificadas conforme o tempo que elas levam para iniciar sua ação e por quanto tempo permanecem ativas no organismo:
- Insulina de ação rápida (inicia sua ação em cerca de 15 minutos após a aplicação e dura até 5 horas). As insulinas desse tipo são:
- Insulina lispro. Na farmácia você vai encontrar com os nomes: Humalog e Humalog kwikpen.
- Insulina aspart: Fiasp, Novomix 30, Novorapid.
- Insulina glulisina: Apidra, Apidra solostar.
- Insulina de ação curta (inicia sua ação em cerca de 7 a 15 minutos após a aplicação e dura até 8 horas)
- Insulina regular: Novolin R (é a que tem disponível no SUS no momento), Humulin R, Insunorm R, Wosulin R.
- Insulina de ação intermediária (inicia sua ação em cerca de 1 hora e 30 minutos após a aplicação e dura até 16 horas)
- Insulina NPH: Novolin N (disponível no SUS), Humulin N, Insunorm N, Wosulin N.
- Insulina lispro protamina (misturada com insulina rápida): Humalog Mix, Humalog Mix kwikpen.
- Insulina de ação longa (inicia sua ação em cerca de 1 hora e 30 minutos após a aplicação e dura até 24 horas)
- Insulina glargina: Lantus, Glargilin, Basaglar, Toujeo.
- Insulina detemir: Levemir.
- Ação ultra longa (inicia sua ação em cerca de 1 hora e 30 minutos após a aplicação e dura mais de 42 horas)
- Insulina degluteca: Tresiba.
- Insulina glargina 300: Toujeo 300.
Muitas vezes as insulinas de ação curta, que têm um aspecto transparente, são simplesmente chamadas de insulina regular. Elas devem ser administradas cerca de 15 a 30 minutos antes das refeições. As insulinas de ação intermediária ou longa têm um aspecto leitoso e são comumente chamadas de insulina NPH. Elas são administradas uma ou mais vezes no dia, sem ter necessariamente relação com o horário da alimentação. Muitas vezes a NPH é iniciada a noite, antes de dormir, de forma que seu pico de ação seja pela manhã ao acordar, de forma a evitar hipoglicemias noturnas. As insulinas de ação longa costumam ter uma ação mais estável durante todo o dia e por isso são aplicadas somente uma única vez no dia. O gráfico abaixo ilustra os níveis das diferentes insulinas no sangue conforme o tempo.
Além disso, a maioria dessas insulinas está disponível em duas formas: frascos ou canetas. Os frascos normalmente têm 10mL e precisam de ajuda de seringa e agulhas para serem utilizados. As canetas por sua vez têm normalmente 3mL e já são prontas para usar, necessitando apenas de uma agulha para sua aplicação.
Qual insulina devo usar?
Não existe insulina melhor ou pior. Seu médico é quem vai determinar qual o melhor esquema para você.
Diabéticos tipo 1, acabam tendo que usar 2 tipos de insulina, a rápida, de aspecto transparente (aplicada antes das refeições) e outra de ação mais lenta, de aspecto leitoso, aplicada normalmente uma vez ao dia.
Já os diabéticos do tipo 2 que não conseguem controle da glicemia apenas com medicação de uso oral, normalmente iniciam o uso com insulina de ação mais lenta (leitosa), aplicando apenas uma vez por dia normalmente na hora de dormir. Se o controle não for atingido, é necessário usar dois tipos de insulina assim como no diabetes do tipo 1. A leitosa uma ou mais vezes ao dia e a transparente antes das refeições.
Mas isso é uma regra geral, existem inúmeras formas de se usar e só o seu médico poderá lhe indicar o mais adequado.
Alguns pacientes preferem aplicar insulina com a caneta, outros com a seringa. Na prática vejo que os pacientes que fazem a aplicação sozinhos preferem as canetas, já os que precisam da ajuda de outra pessoa para aplicar, preferem os frascos com seringa. Mas é uma opção individual. Ambas as formas têm o mesmo efeito e conseguem os mesmos resultados. O importante é se sentir seguro e usar regularmente.
Nunca ajuste as doses ou tipos de insulina sozinho. Sempre peça ajuda de seu médico. Também não mude de marca sem antes consultar seu médico, muitas vezes é necessário fazer ajustes de doses ao mudar de medicação.
Qual a dose de insulina que devo aplicar?
A dose varia para cada pessoa. Seu médico vai iniciar com um valor inicial baixo, normalmente baseado no seu peso corporal e irá ajustando conforme o monitoramento da glicemia. Pode levar semanas ou meses para se chegar num valor adequado para seu caso. Não tenha pressa. O aumento das doses é lento e gradual de forma a garantir segurança na aplicação e evitar episódios de hipoglicemias.
Como aplicar insulina?
A insulina é aplicada no tecido subcutâneo, ou seja, naquela parte mais gordurosa na pele. Ela não deve ser aplicada diretamente no músculo, por isso as agulhas de aplicação são bem pequenas, variando de 4 a 12 mm. O ideal é preferir agulhas de 4 ou 6 mm, assim se garante que a insulina não será aplicada no músculo. Se usar agulhas maiores do que 6 mm é importante “pinçar” a pele com os dedos para afastar a pele dos músculos.
A insulina pode ser aplicada na região abdominal ao redor do umbigo, embaixo ou na região lateral das coxas, atrás dos braços ou ainda acima das nádegas.
O importante é que a área escolhida não tenha feridas ou sinais de inflamações, esteja seca e limpa. Não é necessário limpar a pele com álcool, mas se o fizer, espere o álcool secar antes de aplicar a insulina.
Mude sempre o local de aplicação para evitar formar caroços ou áreas endurecidas que possam interferir na absorção da insulina. Você pode mudar tanto aplicando uma vez num braço, outra na barriga, outra numa coxa. Ou ainda pode imaginar um relógio em volta do umbigo e aplicar em uma parte do relógio cada vez.
Se você não lembrar e aplicar na mesma região duas ou três vezes seguidas, não tem problema. O problema é quando começa a fazer um caroço, uma área mais endurecida na região de aplicação. Isso dificulta a absorção da insulina. E se um caroço aparecer em algum lugar, evite aplicar a insulina nessa região até que o caroço desapareça.
Técnica de aplicação da insulina
- Agite a insulina leitosa para garantir sua homogeneização.
- Coloque uma nova agulha na caneta ou seringa.
- Prepare a dose a ser usada, seja puxando do frasco a quantidade prescrita pelo médico ou ajustando a dose da caneta conforme as instruções do fabricante, normalmente girando a parte de trás da caneta.
- Escolha a área a ser aplicada (abdome, coxa ou atrás do braço).
- Descubra a pele, afastando qualquer tipo de roupa, tecido ou objeto que a esteja cobrindo.
- Pince a pele com os dedos e insira a agulha num ângulo de 90°. Se agulhas maiores do que 6 mm forem usadas, introduza a agulha num ângulo de 45° para evitar atingir algum músculo.
- Pressione o êmbolo da seringa ou o botão da caneta até o final e mantenha pressionado por cerca de 5 a 10 segundos, de forma a garantir que a insulina entrou completamente embaixo da pele.
- Solte a pele e retire a agulha da pele.
As agulhas usadas devem ser descartadas em um recipiente de plástico duro, como uma garrafa PET ou embalagem de amaciante líquido. Uma vez cheias, leve a embalagem tampada até uma unidade de saúde mais próxima.
Nunca jogue agulhas no lixo comum, pois pode acabar machucando alguma pessoa ou rasgando o saco de lixo.
Cuidados no armazenamento e no uso
A insulina, seja a de frasco ou a caneta, deve ser armazenada em geladeira comum (2 a 8 °C) se não estiver em uso. Ela vale pelo período informado na embalagem se armazenada assim, normalmente 30 meses. As farmácias mais caprichosas fornecem embalagens de isopor ou com gelo para o transporte. A insulina não deve ser congelada e é melhor descartá-la caso isso venha a ocorrer acidentalmente.
Uma vez iniciado o uso, tanto o frasco quanto a caneta devem ser armazenadas fora da geladeira e valem por 4 semanas assim (verificar na bula a validade da sua insulina, pois insulinas rápidas podem ter validade de até 6 semanas). A insulina não deve ficar exposta a luz, permanecendo a caneta sempre fechada com a tampa e o frasco dentro de sua embalagem. Também não deve ser exposta à luz solar direta e nem ser mantida em ambientes com temperaturas elevadas.
Uma vez tirada da geladeira, deve-se realizar a suspensão da insulina, especialmente as insulinas de ação longa, que têm aspecto leitoso. Para fazer isso, deve-se manter a caneta ou o frasco por pelo menos 30 minutos em temperatura ambiente e então agitar firmemente o tubo 20 ou mais vezes conforme a bula do fabricante, de forma a obter um líquido branco e homogêneo. Antes de cada uso é recomendado agitar pelo menos 10 vezes o tubo antes de aplicar ou carregar a seringa.
Monitoramento da glicemia
Quando se começa a utilizar insulina é imprescindível fazer o monitoramento da glicemia, ou seja, verificar quanto de açúcar há no sangue em determinados momentos do dia. No começo do uso, ou sempre que for necessário ajuste de doses, o médico poderá lhe pedir para medir a glicemia uma ou mais vezes no dia. Normalmente isso é feito pela manhã em jejum, antes das refeições, ou antes de dormir. Em situações específicas, como no diabetes mellitus gestacional, o médico poderá lhe orientar a medir a glicemia 1 hora ou 2 horas após alguma refeição.
A maioria dos aparelhos glicosímetros guarda na memória as medições realizadas. Se preferir, você pode baixar e imprimir uma tabela para ajudar a fazer seu controle. Sempre leve o aparelho ou as anotações nas consultas com seu médico. É a única forma que o médico tem de ter segurança para ajustar suas doses de insulina.
Além de um glicosímetro você precisará de fitas reagentes e lancetas. As fitas reagentes são de uso único e devem ser descartadas no lixo comum após cada uso. As lancetas (utilizadas para furar o dedo) também devem ser usadas uma única vez e descartadas no lixo comum se não tiverem pontas livres ou no mesmo recipiente que as agulhas utilizadas para a aplicação de insulina. Tal recipiente deverá ser levado até uma unidade de saúde para o descarte apropriado.
Lancetas e glicosímetros são de uso individual e não devem ser compartilhados. O glicosímetro possui memória e se mais de uma pessoa fizer uso pode misturar os valores e o aparelho irá calcular médias erradas, o que poderá dificultar o ajuste das doses de insulina pelo seu médico.
Existem ainda lancetadores, que são uma espécie de caneta em que se coloca uma agulha dentro e utiliza-se para furar o dedo. O lancetador é de uso individual e não deve ser compartilhado com ninguém, sob o risco de contato com o sangue de outra pessoa.
Para fazer a medição da glicemia:
- Garanta que seus dedos das mãos estejam limpos e secos.
- Você poder furar qualquer dedo, normalmente a parte lateral da ponta dos dedos é menos dolorida.
- Não é necessário limpar o dedo com álcool, mas se o fizer aguarde até que o álcool seque completamente.
- Coloque uma fita reagente no glicosímetro para o deixar preparado.
- Utilize a lanceta para perfurar a ponta do seu dedo.
- Faça a ordenha do dedo, pressionando o dedo da parte mais próxima da mão em direção a ponta dele, de forma a facilitar a saída do sangue.
- Obtenha uma amostra do sangue na ponta da lanceta. O ideal é fazer um movimento como se você estivesse raspando o sangue do dedo.
- Após a medida, descarte a lanceta e a fita reagente usados.
- Se necessário, anote o valor obtido na sua ficha de acompanhamento.
Um valor entre 80 e 130 mg/dL medido em jejum normalmente é o esperado, porém valores maiores podem ser adequados para pessoas idosas ou com algum outro problema de saúde. Somente o seu médico poderá lhe dizer qual o ideal para o seu caso.
O processo parece complicado no começo, mas depois que se pega o jeito fica mais fácil.
Hipoglicemias
O cérebro depende do açúcar presente na corrente sanguínea para funcionar. Se o açúcar baixar demais no sangue (por excesso de insulina ou por falta de alimentação) pode ocorrer hipoglicemia, que é a presenta de sintomas decorrentes da falta de energia no cérebro, tais como fraqueza, tontura, sudorese, desorientação, dificuldade de falar ou se movimentar, confusão mental entre outros.
Se isto ocorrer se alimente com algo doce. Sucos açucarados são absorvidos mais rapidamente, mas chupar uma bala ou comer um biscoito ou pedaço de pão também ajuda. Se for sair de sua rotina e ter que ficar muito tempo fora de casa, como num passeio ou uma ida a um serviço médico ou bancário, sempre leve uma fruta, balas ou pacote de biscoitos. Se sentir sensação de fraqueza, pode ser hipoglicemia. Coma para evitar passar mal.
Se os episódios de hipoglicemia forem constantes, procure o seu médico o quanto antes levando as medidas de glicemia capilar.
Se os sintomas de hipoglicemia forem intensos, com confusão mental, inconsciência, ou mantiver sintomas de hipoglicemia mesmo comendo alimentos ricos em carboidratos, procure um hospital ou pronto atendimento imediatamente.
Dicas para um controle adequado do diabetes
O principal segredo para um bom controle do diabetes, especialmente em quem usa insulina, é ter regularidade. Fazer refeições sempre no mesmo horário e se alimentando das mesmas quantidades de alimentos, sem variações bruscas, facilitam o controle pois as doses de insulina costumam ser fixas.
Prefira consumir alimentos integrais e evite os excessos. Lembre-se de que muitas bebidas alcóolicas também têm carboidratos que se transformam em açúcar no sangue. Seu uso também pode o fazer esquecer de se alimentar ou interferir com sua medicação, favorecendo hipoglicemias.
Se tiver dificuldades com a alimentação, procure ajuda de um nutricionista para te ajudar a montar um cardápio adequado para sua situação.
Atividade física regular é imprescindível e a perda de peso pode ajudar a manter o diabetes sob controle. Cuidado com os exageros. Se for fazer alguma atividade física mais intensa, se alimente antes e tenha sempre consigo alguma fruta ou alimento para evitar eventuais episódios de hipoglicemia.
Quando sair de férias ou mudar sua rotina, lembre-se de que pode haver um descontrole nos níveis de glicemia. Não se apavore. Converse com seu médico. Ele pode lhe orientar a fazer ajustes nas doses de insulina nessas situações.
O monitoramento da glicemia é importante, pois lhe permite entender quais alimentos e em que quantidades fazem subir mais a glicose no sangue. Mesmo que a diabetes esteja sob controle, faça medidas eventuais para ter um melhor controle e entendimento da doença.
Visitas regulares ao seu médico são essenciais. Tire todas as suas dúvidas e faça os exames recomendados. Não há uma periodicidade ideal, mas é provável que seu médico queira repetir seus exames a cada 3 ou 6 meses até ter um controle adequado da doença, quando um monitoramento a cada 6 ou 12 meses podem ser adequados.
Conclusão
O diabetes é uma doença crônica, que requer muitos cuidados e que algumas vezes evolui para a necessidade de uso de insulina. Seu uso parece complicado e confuso, mas é uma questão de aprendizado. O objetivo é ter um controle adequado da doença, evitando hipoglicemias e reduzindo os riscos de complicações.
Espero que o artigo o tenha ajudado a entender um pouco mais sobre esse tema vasto e complexo.
Se ainda não o fez, leia meu artigo sobre o Diabetes Mellitus em que explico sobre a doença, como tratar e os objetivos do tratamento.
Compartilhe com seus amigos e familiares e comente sobre suas dúvidas.
Tenha em mente que dúvidas específicas sobre qual a dose ou tipo de insulina que você deve usar são complexas e não podem ser respondidas pela internet.
Para saber das novidades do blog me siga nas redes sociais ou assine a newsletter para receber os novos artigos por e-mail.
Leia outras publicações no blog.
Um forte abraço.


Bom dia.Artigo muito bom e esclarecedor. Obg
Obrigado Silvio. Procuro manter os artigos atualizados. E sempre que posso escrevo um artigo novo sobre algum tema relevante na área de saúde. Abraços.